Publicado na Science Magazine

O Brasil é o único país que, com população superior a 100 milhões, possui um sistema de saúde universal, integral e gratuito. Ao longo de três décadas, esse sistema contribuiu para reduzir as desigualdades no acesso aos cuidados de saúde e resultados. Também facilitou o gerenciamento de emergências de saúde pública anteriores, como a pandemia de HIV / AIDS. Apesar dos cortes recentes no orçamento, esperava-se que o sistema de saúde do Brasil colocaria o país em uma boa posição para mitigar a pandemia da COVID-19. Com a coordenação nacional e por meio de uma vasta rede de agentes comunitários de saúde, ações adaptadas às desigualdades locais existentes (ou seja, distribuição regional de médicos e leitos hospitalares) poderiam ter sido implementadas.
No entanto, o Brasil é um dos países mais atingidos pela COVID-19. Em 11 de março de 2021, 11.277.717 casos e 272.889 mortes foram registrados. Esses representam 9,5% e 10,4% dos casos e óbitos mundiais, respectivamente; no entanto, o Brasil compartilha apenas 2,7% da população mundial. No final de maio de 2020, a América Latina foi declarada o epicentro da pandemia, principalmente por causa do Brasil. Desde 7 de junho de 2020, o país ocupa o 2º lugar em mortes no mundo.
No Brasil, a resposta federal tem sido uma combinação perigosa de inação e irregularidades, incluindo a promoção da cloroquina como tratamento, apesar da falta de evidências. Sem uma estratégia nacional coordenada, as respostas locais variaram em forma, intensidade, duração e horários de início e fim, até certo ponto associadas a alinhamentos políticos. O país tem visto taxas de ataque muito altas e carga desproporcionalmente maior entre os mais vulneráveis, iluminando as desigualdades locais.
Após múltiplas introduções do SARS-CoV-2, o Brasil teve uma fase epidêmica inicial (15 de fevereiro a 18 de março de 2020) com circulação restrita, precedida por circulação viral não detectada. Embora a propagação inicial tenha sido determinada pelas desigualdades socioeconômicas existentes, a falta de uma resposta coordenada, eficaz e equitativa provavelmente alimentou a propagação espacial generalizada do SARS-CoV-2. O objetivo deste estudo foi compreender, medir e comparar o padrão de disseminação de casos e óbitos de COVID-19 no Brasil em finas escalas espaciais e temporais. Usamos dados diários dos Escritórios de Saúde do Estado cobrindo o período da semana epidemiológica 9 (23 a 29 de fevereiro) à semana 41 (4 a 10 de outubro).
Em todos os estados, demorou menos de um mês entre o primeiro caso e a primeira morte; apenas 11 dias no Amazonas e 21 em São Paulo (tabela S1). As curvas epidemiológicas para o Brasil (fig. S1) ocultam padrões distintos de notificação inicial, propagação e contenção do SARS-CoV-2 nas unidades administrativas. À medida que estados e municípios impuseram e amenizaram medidas restritivas em diferentes momentos, a mobilidade populacional facilitou a circulação do vírus e atuou como desencadeador da disseminação da doença. As Figuras 1, A e B, mostram que os casos e óbitos cumulativos, respectivamente, por 100.000 pessoas não foram uniformemente distribuídos entre os municípios. Usamos a estatística de varredura espaço-temporal para identificar áreas que registraram significativamente um alto número de casos (Fig. 1C e tabela S2) ou mortes (Fig. 1D e tabela S3) durante um período definido.
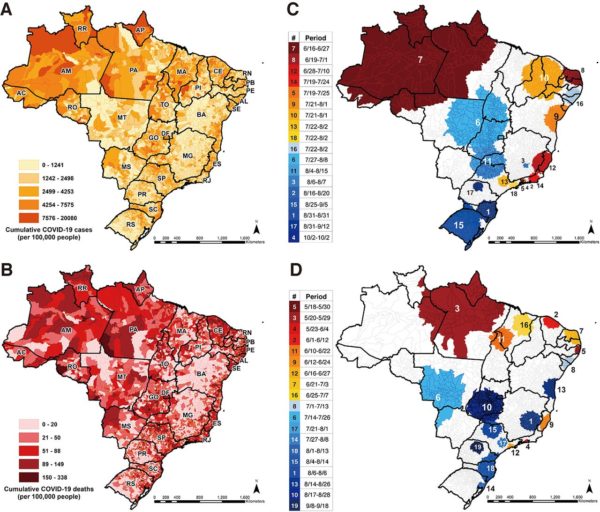
Figura 1: Distribuição espacial e agrupamento de casos notificados de COVID-19 e óbitos.
Número cumulativo de casos (A) e óbitos (B) de COVID-19 por 100.000 habitantes por município. As linhas escuras nos mapas mostram os limites dos estados. Siglas estaduais por região, Norte: AC = Acre, AP = Amapá, AM = Amazonas, PA = Pará, RO = Rondônia, RR = Roraima e TO = Tocantins; Nordeste: AL = Alagoas, BA = Bahia, CE = Ceará, MA = Maranhão, PB = Paraíba, PE = Pernambuco, PI = Piauí, RN = Rio Grande do Norte e SE = Sergipe; Centro-Oeste: DF = Distrito Federal, GO = Goiás, MT = Mato Grosso e MS = Mato Grosso do Sul; Sudeste: ES = Espírito Santo; MG = Minas Gerais; RJ = Rio de Janeiro; e SP = São Paulo; Sul: PR = Paraná; RS = Rio Grande do Sul; e SC = Santa Catarina. Agrupamento espaço-temporal de casos (C) e óbitos (D) em municípios brasileiros. Os códigos de cores e números nos clusters e na tabela à esquerda são iguais, e a tabela indica o intervalo durante o qual cada cluster foi estatisticamente significativo. O gradiente de cor (vermelho escuro a azul escuro) indica a mudança temporal com base na data inicial do cluster, e o número do cluster indica a classificação do risco relativo para cada cluster (tabelas S2 e S3). Os clusters foram avaliados com a estatística de varredura do espaço-tempo (ver materiais complementares).
As mortes se agruparam cerca de um mês antes dos casos. Isso provavelmente reflete problemas de vigilância, relatórios de dados e baixa capacidade de teste. O primeiro grupo significativo de mortes por COVID-19 teve início em 18 de maio (Fig. 1D, # 5), centralizado na região de Recife (capital de Pernambuco).
Cinco outros grupos de mortes ocorreram antes que o primeiro grupo de casos fosse observado em 16 de junho (Fig. 1C, nº 7). Entre eles estão os clusters em torno de Fortaleza e Rio de Janeiro (capitais do Ceará e Rio de Janeiro, respectivamente), e em uma grande área incluindo Amazonas, Pará e Amapá, estados que têm uma capacidade hospitalar desproporcionalmente menor. O Amazonas (cuja capital é Manaus) tem a maior mortalidade por 100.000 habitantes no país, mais do que o dobro da taxa do Brasil. Em outubro, estimava-se que cerca de 76% de sua população estava infectada. Exceto por um cluster em agosto (Fig. 1D, # 1), a duração dos clusters de morte não reduziu ao longo do tempo, variando de 10 a 13 dias. Isso é diferente do que foi observado na Coreia do Sul, onde a contenção bem-sucedida reduziu a duração e a extensão geográfica dos clusters ao longo do tempo. Um padrão semelhante foi observado para os casos de COVID-19 (Fig. 1C). Nas áreas centro e sul, os aglomerados ocorreram posteriormente (agosto e setembro), corroborando um padrão regional de propagação do SARS-CoV-2.
Para entender e comparar como os casos e óbitos por COVID-19 se espalharam pelo Brasil, calculamos o centro geográfico da epidemia. Trajetórias do centro por semana epidemiológica mostram que após a introdução em São Paulo, tanto os casos (Fig. 2A e filme S1) como os óbitos (Fig. 2B e filme S2) deslocaram-se progressivamente para o norte até a semana 20 (a partir de 10 de maio), quando o a epidemia começou a recuar no Amazonas e Ceará, mas ganhou força no Rio de Janeiro e em São Paulo. Comparando as trajetórias em cada estado (fig. S2), calculamos uma razão entre a distância percorrida pelo centro a cada semana e a distância entre a capital e o município mais distante (tabelas S4 e S5). Em oito estados, a proporção média semanal de óbitos foi maior do que os casos (fig. 2C), sugerindo um movimento mais rápido do foco das mortes.
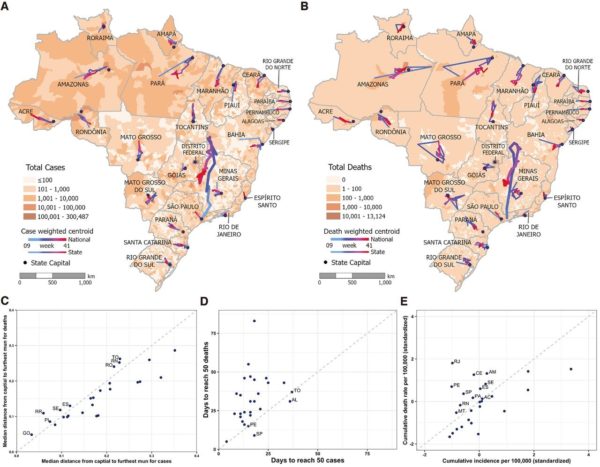
Figura 2: Distribuição espacial e temporal de casos e óbitos de COVD-19.
Casos de COVID-19 – centros geográficos ponderados por óbitos (B) por semana epidemiológica. As linhas grossas mostram o centro geográfico do Brasil, as linhas finas mostram a trajetória do centro em cada estado e o ponto preto indica a capital do estado (ver materiais complementares). O primeiro caso em cada estado foi registrado na capital, exceto Rio de Janeiro, Rondônia, Bahia, Minas Gerais e Rio Grande do Sul, e assim a trajetória do centro começa no interior. Isso foi mais comum nos óbitos (14 estados não notificaram a primeira morte na capital: Rio de Janeiro, Amazonas, Pará, Piauí, Rio Grande do Norte, Paraíba, Espírito Santo, Paraná, Santa Catarina, Mato Grosso do Sul, Mato Grosso e Goiás).
A Figura S2 mostra mapas detalhados para cada estado. (C) Gráfico de dispersão da distância mediana que o centro geográfico de casos (eixo X) e óbitos (eixo Y) mudaram semanalmente em cada estado (medido como a razão da distância que o centro geográfico de casos mudou semanalmente em cada estado à distância entre a capital e o município mais afastado do estado). (D) Gráfico de dispersão do número de dias que um estado levou para atingir 50 casos de COVID-19 (eixo X) após o primeiro caso ser notificado e 50 mortes após a primeira morte confirmada de COVID-19 (eixo Y). (E) Gráfico de dispersão do número padronizado de casos por 100.000 pessoas (eixo X) e mortes por 100.000 pessoas (eixo Y) por estado. As linhas de 45 graus em (C), (D) e (E) descrevem valores iguais para variáveis no gráfico de dispersão.
Em média, demorou 17,3 e 32,3 dias para chegar a 50 casos e óbitos, respectivamente. No entanto, em quatro estados as mortes acumularam-se primeiro na contagem de 50 (Figura 2D), e no Amazonas, Ceará e Rio de Janeiro a diferença entre o tempo que os casos e as mortes levaram para chegar à contagem de 50 foi 6, 1 e 3 dias, respectivamente (tabela S1). Este curto intervalo sugere introdução não detectada (e, portanto, não mitigada) e propagação do vírus por algum tempo. Isso foi confirmado no Ceará, onde investigação epidemiológica retrospectiva revelou que o vírus já circulava em janeiro. Além disso, se os casos iniciais ocorreram em áreas de alta renda, é possível que as consultas em consultórios particulares não fossem notificadas nos sistemas nacionais do Ministério da Saúde e permanecessem silenciosas para o sistema de vigilância. Além disso, a capacidade de testes no Brasil era limitada, e os primeiros kits de testes diagnósticos de RT-PCR começaram a ser produzidos no país apenas em março. Embora os esforços de investigação retrospectiva não tenham sido intensificados no país, uma comparação de taxas padronizadas de casos e mortes por 100.000 pessoas (Fig. 2E) mostra que em 11 estados o número de mortos foi maior do que a incidência, incluindo Amazonas, Ceará e Rio de Janeiro.
Para medir quantitativamente a intensidade da propagação de casos e mortes de COVID-19 ao longo do tempo, usamos o índice de Hoover locacional (HI). Valores próximos a 100 indicam concentração em poucos municípios, enquanto valores próximos a zero sugerem distribuição mais homogênea. Se as medidas de contenção fossem eficazes, esperaríamos que o índice diminuísse lentamente, permanecendo relativamente alto ao longo do tempo.
Além disso, se as medidas fossem eficazes para evitar o colapso do sistema hospitalar, esperaríamos um índice mais alto de óbitos, em comparação com os casos. A Figura 3A mostra o HI para o Brasil, e uma tendência clara de disseminação extensa para casos e mortes até cerca da semana 30 (19 a 25 de julho). O padrão, no entanto, variou entre os estados. Na primeira semana com eventos notificados, Amazonas, Roraima e Amapá tiveram IH abaixo de 50 para casos e óbitos. Isso sugere a circulação não detectada do vírus antes dos relatórios iniciais (e, portanto, quando o relatório começou, já havia uma grande fração da população que havia sido infectada), ou introduções rápidas e múltiplas do vírus imediatamente seguidas por rápida propagação espacial (tabelas S6 e S7).
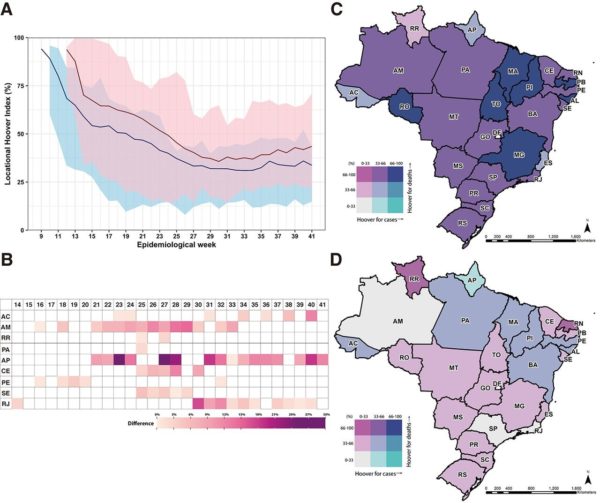
Figura 3: Distribuição de casos e óbitos de COVID-19.
(A) Índice de Hoover Locacional (ver materiais suplementares) para casos (linha azul) e óbitos (linha vermelha) por semana epidemiológica. A área ao redor de cada curva indica o índice máximo e mínimo observado entre os estados. (B) Estados e semanas em que o índice Hoover locacional para casos foi maior do que o índice para mortes, indicando uma disseminação mais rápida das mortes. Mapa coroplético bivariado do Índice de Hoover locacional para casos e óbitos na semana epidemiológica 14 (29 de março a 4 de abril) (C) e na semana epidemiológica 41 (4 a 10 de outubro) (D). Como o SARS-CoV-2 atingiu estados em diferentes semanas epidemiológicas, (C) mostra dados da semana 12 para RJ e SP; semana 13 para AM, PI, RN, PE, PR, SC, RS e GO; semana 15 para AC; e semana 16 para TO. Da mesma forma, (D) mostra os dados da semana 33 para MT e da semana 39 para ES.
No geral, a disseminação da COVID-19 foi rápida. Nas semanas 24 (7 a 13 de junho) e 32 (2 a 8 de agosto), todos os estados apresentavam IH para casos e óbitos, respectivamente, inferior a 50. Em nove estados, incluindo Amazonas, Amapá, Ceará e Rio de Janeiro, o a propagação das mortes foi mais rápida do que os casos ao longo de várias semanas (Fig. 3B), com alguma sobreposição com o tempo em que os agrupamentos foram observados nessas áreas (Fig. 1, C e D). As Figuras 3, C e D, mostram o primeiro e o último HI semanal para casos e óbitos por estados e há contrastes marcantes na trajetória de HI (tabelas S6 e S7). Na semana 41 (4 a 10 de outubro), as mortes por COVID-19 no Amapá (HI = 31,3) mudaram para o interior mais rápido do que os casos (HI = 42,9).
O Rio de Janeiro teve a interiorização mais intensa tanto dos casos (HI = 14,9) como dos óbitos (HI = 21,9), seguido pelo Amazonas (casos HI = 20,2, HI óbitos = 30,4). Ambos experimentaram escassez de leitos de UTI, mas o Amazonas tem menor disponibilidade (cerca de 11 leitos de UTI por 100.000 pessoas vs 23 no Rio de Janeiro), todos concentrados na capital, Manaus. À medida que o vírus se deslocava para o interior, intensificou-se a demanda maior por recursos escassos e distantes, nem todos atendidos a tempo de prevenir fatalidades. No Rio de Janeiro, o caos político comprometeu uma resposta rápida e eficaz. As lideranças foram imersas em denúncias de corrupção, o governador foi destituído do cargo e enfrentou um processo de impeachment, e o secretário da Saúde foi trocado por três entre maio e setembro, um dos quais foi preso.
Em contrapartida, embora o Ceará também tenha experimentado um quase colapso do sistema hospitalar do final de abril a meados de maio, e tenha tido a circulação silenciosa do vírus mais de um mês antes de o primeiro caso ser oficialmente notificado, ele ficou em 6º lugar em movimento de casos (HI = 31,3), mas foi o antepenúltimo em óbitos (HI = 64,5). Isso sugere que, mesmo com a disseminação contínua do vírus, as ações locais foram bem-sucedidas na prevenção de fatalidades. Nenhum estado apresentou HI para casos superiores a 50 na semana 41, revelando um extenso padrão de disseminação da doença para o interior.
No geral, uma maior porcentagem de casos e mortes de COVID-19 foram observados fora das capitais nas semanas 20 (10 a 16 de maio) e 22 (24 a 30 de maio), respectivamente (Fig. 4A), com padrões variados entre os estados (tabela S1) Rio Grande do Sul, Santa Catarina e Paraná, todos na região Sul, tiveram deslocamentos anteriores e concomitantes de casos e óbitos (em março), sendo esta a última região a apresentar grande surto de COVID-19. No Rio de Janeiro e no Amazonas, o deslocamento dos óbitos foi muito posterior aos casos, 10 e 8 semanas, respectivamente.
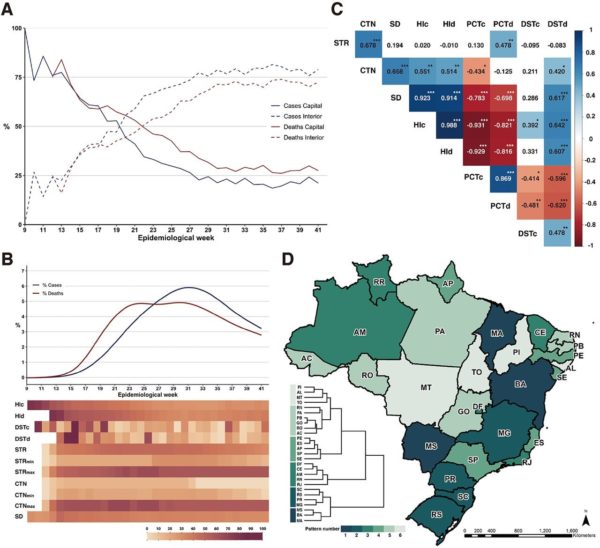
Figura 4: Indicadores de propagação e medidas de resposta à COVID-19.
(A) Percentual de casos (linhas azuis) e óbitos (linhas vermelhas) nas capitais (linhas contínuas) e demais municípios (linhas tracejadas) por semana epidemiológica. (B) Porcentagem de casos notificados de COVID-19 e óbitos e variáveis selecionadas por semana epidemiológica. Variáveis: Índice de Estringência (STR), Índice de Contenção (CTN), Índice de Distanciamento Social (SD), Índice de Hoover locacional para casos (HIc), Índice de Hoover locacional para mortes (HId), porcentagem de casos em cada semana epidemiológica (PCTc), porcentagem de mortes em cada semana epidemiológica (PCTd), distância normalizada pela qual o centro geográfico nacional de casos mudou em cada semana (DSTc) e distância normalizada pela qual o centro geográfico nacional de mortes mudou em cada semana (DSTd). As distâncias foram normalizadas para variar entre 0 e 100. O subscrito min indica o valor mínimo do índice observado entre todos os estados em cada semana; o subscrito max denota o valor máximo. (C) Matriz de correlação (Pearson). As células em tons de vermelho ou azul são estatisticamente significativas: * <0,05, ** <0,01 e *** <0,001. (D) Dendrograma de agrupamento hierárquico por estado com base em cinco variáveis: mortes cumulativas por 100.000 pessoas, porcentagem máxima de mortes em uma semana, DP máximo, semana epidemiológica quando HId tornou-se inferior a 50 e o valor máximo de Rt efetivo durante o período de estudo (ver materiais complementares).
Para melhor captar as políticas adotadas nos níveis nacional e local e suas associações com a movimentação do COVID-19 em direção ao interior dos estados, utilizamos três indicadores, o Índice de Rigor (STR), o Índice de Contenção (CTN – todas as políticas no STR exceto para uso de máscaras) e Índice de Distanciamento Social (SD – baseado em dispositivos móveis). Como os estados introduziram medidas em momentos diferentes com durações variadas, os índices nacionais escondem muitas variações (Fig. 4B). Observamos correlações esperadas (tabela S8) entre indicadores de política e HI para casos e óbitos (Fig. 4C), mas uma correlação positiva entre HI e a distância pela qual o centro geográfico nacional de casos mudou semanalmente. Isso sugere um padrão de concentração progressiva de casos e mortes em poucas áreas, mas amplamente distribuídas. Considerando cada estado (fig. S3), Amapá mostrou uma correlação negativa entre STR e HI para mortes, indicando que as medidas políticas falharam em evitar a movimentação de mortes (este foi o único estado onde as mortes foram para o interior mais rápido do que os casos na semana 41 ; Fig. 3D).
Usamos a análise de agrupamento hierárquico em uma tentativa de agrupar os estados em categorias com base em medidas que capturaram a carga de mortalidade geral do COVID-19, intensidade de transmissão, velocidade das mortes do COVID-19 em direção ao interior dos estados e adoção de medidas de distanciamento (Fig. 4D). As categorias 3 e 4 incluem os 10 principais estados em mortes / 100.000 pessoas, bem como aqueles que observaram o primeiro agrupamento espaço-temporal de mortes e rápido relato e movimentação de mortes. A categoria 2 tem o maior número de estados contíguos e a menor carga de mortalidade na semana 41. No entanto, todas as categorias combinam estados com diferentes níveis de desigualdade e alinhamento político distinto.
Em resumo, nossos resultados destacam a rápida disseminação de casos e óbitos de COVID-19 no Brasil, com padrões e carga distintos por estado. Eles demonstram que nenhuma narrativa única explica a propagação do vírus nos estados brasileiros. Em vez disso, camadas de cenários complexos se entrelaçam, resultando em epidemias COVID-19 variadas e simultâneas em todo o país. Em primeiro lugar, o Brasil é grande e desigual, com disparidades em quantidade e qualidade de recursos de saúde (por exemplo, leitos hospitalares, médicos) e de renda (por exemplo, um programa de transferência de renda de emergência começou apenas em junho de 2020, e em novembro de 41% das famílias estavam recebendo).
Em segundo lugar, uma densa rede urbana que conecta e influencia os municípios por meio de transporte, serviços e negócios (26) não foi totalmente interrompida durante os picos de casos ou mortes. Terceiro, o alinhamento político entre governadores e presidente teve um papel no momento e na intensidade das medidas de distanciamento, e a polarização politizou a pandemia com consequências para a adesão às ações de controle. Quarto, o SARS-CoV-2 estava circulando sem detecção no Brasil por mais de um mês (20), resultado da falta de vigilância genômica bem estruturada. Quinto, as cidades impuseram e relaxaram medidas em diferentes momentos, com base em critérios distintos, facilitando a propagação. Nossos resultados falam dessas questões, mas também mostram que alguns estados foram resilientes, como o Ceará, enquanto outros que comparativamente tinham mais recursos não conseguiram conter a propagação do COVID-19, como o Rio de Janeiro.
Em tal cenário, respostas imediatas e equitativas, coordenadas em nível federal, são imperativas para evitar a propagação rápida do vírus e disparidades nos resultados. No entanto, a resposta à COVID-19 no Brasil não foi imediata nem justa. Ainda não é. O Brasil vive atualmente o pior momento da pandemia, com um número recorde de casos e mortes, e perto do colapso do sistema hospitalar. A vacinação começou, mas em um ritmo lento devido à disponibilidade limitada de doses. Uma nova variante de preocupação (VOC), que surgiu em Manaus (P1) em dezembro, é estimada em 1,4-2,2 vezes mais transmissível e capaz de escapar da imunidade de infecção anterior não-P1. Essa variante está se espalhando por todo o país. Tornou-se o mais prevalente em circulação em seis dos oito estados onde as investigações foram realizadas.
Em 11 de março de 2021, o Brasil já registrava 40% do total de mortes de COVID-19 ocorridas em 2020. Em janeiro de 2021, Manaus testemunhou um pico de casos e hospitalizações, um colapso do sistema hospitalar, incluindo falta de oxigênio para pacientes. O número de mortos é insuportável, pois Manaus já registrou 39,8% mais mortes de COVID-19 em 2021 do que em 2020. Sem uma ação imediata, isso poderia ser uma prévia do que ainda está para acontecer em outras localidades do Brasil. Sem contenção imediata, medidas de vigilância epidemiológica e genômica coordenadas e um esforço para vacinar o maior número de pessoas no menor tempo possível, a propagação de P1 provavelmente se parecerá com os padrões aqui demonstrados, levando a perdas inimagináveis de vidas. O fracasso em evitar essa nova rodada de propagação facilitará o surgimento de novos VOCs, isolará o Brasil como uma ameaça à segurança da saúde global e levará a uma crise humanitária completamente evitável.

